Los papilomas del cuello son una de las manifestaciones de una enfermedad infecciosa causada por el virus del papiloma humano. Se refiere a formaciones cutáneas benignas.
Causas de papilomas en el cuello
Existe una razón etiológica por la cual los papilomas comienzan a crecer en el cuello o en cualquier otra área del cuerpo humano: la infección por el virus del papiloma humano (VPH), que es un miembro de la familia Papovaviridae. Hay más de 100 serotipos de este agente patógeno, cada uno de los cuales es responsable de la aparición de un cuadro clínico diferente de la enfermedad (papiloma, condiloma, verrugas: estos conceptos son sinónimos, diferentes nombres están asociados con las peculiaridades de la localización en un área en particular).
Las principales vías de transmisión son el contacto doméstico y genital (condilomas de la región perianal). El virus puede penetrar la piel solo en presencia de microdaños o heridas abiertas, en otros casos no puede atravesar la barrera protectora de la piel.
Información sobre patógenos
- Tiene un alto grado de propagación independientemente del género (sin embargo, se manifiesta en mujeres con más frecuencia que en hombres), edad o región (según algunas fuentes, 2/3 del planeta está infectado con este virus).
- Contiene ADN de doble cadena y anillo trenzado que puede integrarse en el genoma humano.
- La infección con algunas cepas se asocia con un alto riesgo carcinogénico, especialmente en el caso de una lesión permanente. Los papilomas de cuello son causados por cepas no oncogénicas del virus.
- Un virus pasa por dos etapas principales en el proceso de división. En la primera etapa, está en forma episomal (libre), y en el mismo período ocurre la división principal de la partícula viral. Esta fase es reversible (después del tratamiento, se produce una remisión a largo plazo). En la segunda etapa, integradora, el virus se implanta en el genoma de la célula (el primer paso hacia la transformación de las células y la formación de una neoplasia maligna). La primera etapa es transitoria y pasa relativamente rápido, mientras que la segunda está latente y explica la existencia de portadores.
- La capa basal de la epidermis, donde se replica el virus, se ve afectada. En las capas restantes, el patógeno puede persistir, pero no dividirse. Siempre que el virus esté en la capa germinal, a medida que crece, se interrumpe la diferenciación normal de las células en todas las capas de esta área, especialmente a nivel de la capa espinosa.
- Tiene tendencia a ser portador asintomático a largo plazo en el cuerpo (de varios meses a un año). Rara vez es posible identificar un momento específico de infección; esta es la razón por la que el tratamiento comienza durante un período de manifestaciones clínicas intensas y no ante los primeros signos vagos.
- Para prevenir la infección se utilizan vacunas bivalentes y tetravalentes, que son especialmente efectivas contra las cepas más oncogénicas 16 y 18.
Factores predisponentes
- Falta de higiene. Dado que el virus puede mantener la actividad vital en el entorno externo durante mucho tiempo, es necesario observar cuidadosamente las reglas de higiene personal al visitar lugares públicos (piscina, baños públicos, gimnasio).
- Lesiones traumáticas de la piel. Para que el virus penetre son suficientes las microgrietas o raspaduras en la piel (por ejemplo, provocadas por frotar el cuello con el cuello de una camisa).
- Función del sistema inmunológico deteriorada. Con inmunodeficiencias de cualquier génesis, surgen condiciones favorables para el desarrollo de cualquier infección. Por ejemplo, los resfriados frecuentes y las enfermedades infecciosas provocan un debilitamiento del sistema inmunológico y la aparición de papilomas en la piel.
- Autoinfección al rascarse la piel.
- Trastorno sistemático del estilo de vida (estrés, falta de actividad física, dieta inadecuada). Estos factores afectan el trabajo de todos los procesos metabólicos en el cuerpo y conducen a una disminución de la función de barrera de la piel.
- Factores ambientales que afectan la disminución de las defensas del organismo (hipotermia, exposición excesiva a los rayos ultravioleta).
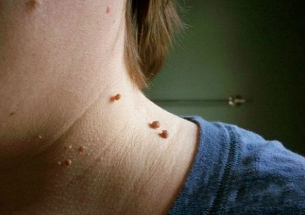
Manifestaciones externas de la enfermedad
Los papilomas cervicales en la foto se ven así:
- El crecimiento se localiza con mayor frecuencia en una base ancha y sobresale significativamente por encima de la superficie de la piel. Con menos frecuencia, la base del papiloma está representada por una pierna delgada (en este caso, la formación toma una posición colgante). En la segunda opción, el riesgo de lesiones es mucho mayor.
- Los límites de la educación son uniformes y claros.
- El color no difiere del de la piel circundante. En casos raros, puede ser algo más pálido o más oscuro que los tejidos adyacentes.
- La superficie suele ser uniforme y lisa. A veces, son posibles crecimientos en la parte superior del papiloma, lo que hace que su superficie sea acanalada.
- El diámetro varía ampliamente, de 1-3 mm a varios centímetros (los papilomas de diámetro pequeño son más comunes).
- Ubicación en cualquier área del cuello (parte posterior, lateral frontal). A veces, la cara está involucrada.
Como regla general, hay muchas lesiones ubicadas a lo largo de los pliegues cutáneos.
En casos muy raros, los papilomas en el cuello pueden volverse malignos, es decir, degenerar en un tumor de piel. Esto puede ocurrir como resultado de una infección con una cepa oncogénica del VPH.
Los signos que pueden indicar una transformación maligna son los siguientes:
- cambio de color y heterogeneidad (polimorfismo);
- cambio de borde (difuminado, pérdida de definición);
- la aparición de asimetría (al trazar una línea a través del medio condicional de la formación, no se pueden obtener dos mitades iguales);
- crecimiento intensivo;
- hemorragia o ulceración (un síntoma inespecífico, ya que también es típico de un simple traumatismo de la neoplasia);
- picazón, ardor, descamación; Se forman
- abandonos (pequeñas formaciones hijas alrededor de la central).
La aparición de tales signos no significa necesariamente la degeneración del papiloma, pero sí significa que debe consultar a un médico y someterse a un diagnóstico diferencial, averiguando si estamos hablando de un lunar inflamado común o cáncer de piel.
Cómo deshacerse de los papilomas en el cuello
El tratamiento de los papilomas en el cuello se lleva a cabo solo de manera compleja con un efecto simultáneo en el foco patológico en la piel y en el patógeno en la sangre.
Hay varias formas de luchar:
Método |
Descripción |
Medicamentos |
El uso de citostáticos, inmunomoduladores está diseñado para suprimir la replicación del agente viral en el área afectada y reducir su concentración en la sangre. Algunos medicamentos (queratolíticos) se aplican tópicamente directamente para destruir el crecimiento de la piel (cauterizar y causar necrosis tisular). |
Métodos físicos |
Criodestrucción, terapia con láser, electrocoagulación. Su objetivo es eliminar los papilomas tanto en el cuello como en otras partes del cuerpo. Estos métodos le permiten restaurar la apariencia estética de las áreas abiertas y eliminar el reservorio viral: las neoplasias de la piel en sí, pero no eliminan por completo el virus del cuerpo. |
Terapia combinada |
Combina las dos opciones anteriores y, por lo tanto, es más eficaz. |
Tratar los papilomas con remedios caseros populares (jugo de celidonia, por ejemplo) es ineficaz y, a menudo, peligroso; en cualquier caso, un requisito previo es la consulta con un médico.
Métodos físicos de destrucción
Es posible reducir eficazmente las formaciones utilizando los siguientes métodos físicos:
Método |
Descripción |
Acción local con soluciones de ácidos concentrados |
Se utiliza una solución al 1, 5% de cloropropionato de zinc en 50% de ácido 2-cloropropiónico, una combinación de ácidos nítrico, acético, oxálico, láctico y nitrato de cobre trihidrato, etc. El procedimiento lo realiza de forma ambulatoria un especialista (dermatovenerólogo, cosmetólogo) de acuerdo con las normas quirúrgicas. . . El agente se aplica puntualmente con una espátula hasta que el color de la formación cambie a uno más claro (tan pronto como esto suceda, la aplicación posterior debe detenerse inmediatamente). Para una cura completa del papiloma, en promedio, debe realizar 1-2 tratamientos. |
Electrocoagulación |
Con un cuchillo eléctrico especial, se realiza una escisión puntual de las formaciones sin afectar los tejidos subyacentes (hay un efecto mínimo sobre las células sanas de la piel). El método es más conveniente cuando la formación tiene un tallo largo y un tamaño pequeño. |
Criodestrucción |
El foco está expuesto a nitrógeno líquido, la temperatura ultrabaja conduce a la necrosis tisular. Es bueno limpiar esta forma de educación con una base amplia. El tiempo de acción del nitrógeno es seleccionado por un especialista (1-5 minutos). Después de la moxibustión, se forma una quemadura que se cura en un promedio de 10 días. |
Eliminación de láser |
El enfoque más moderno y delicado para eliminar crecimientos en lugares prominentes como el cuello. Tiene las críticas más positivas. Con la ayuda de una guía de luz de 5 seg a 3 min en modo continuo, actúan sobre el foco. El período de curación es mucho más corto que con otros métodos (5-7 días). La técnica se asocia con un trauma mínimo a los tejidos circundantes debido a la alta precisión de la acción. |
Extirpación quirúrgica clásica (escisión con bisturí) |
Se usa muy raramente, solo con lesiones grandes o con sospecha de malignidad. La razón es que las lesiones suelen ser múltiples, diseminadas alrededor del cuello y demasiado pequeñas para la escisión, además, después de la escisión quirúrgica, pueden quedar cicatrices, que en sí mismas crean un defecto cosmético. |
















































































